一覧
A. 大腸癌について
1:大腸がんの疫学
日本での大腸がん罹患数および死亡数は著しく増加しています。 平成30年厚生労働省発表の人口動態統計によると、がんが死因の第一位であり、依然増加し続けています。
年齢別にみた罹患率は、40歳代から増加し始め、50歳代で加速され、高齢になるほど高くなります。
男女別に経時的変化をみると、大腸がんによる死亡率は男性、女性ともに増加傾向を認め、男性では全がん種の第3位、女性では第1位となっています。
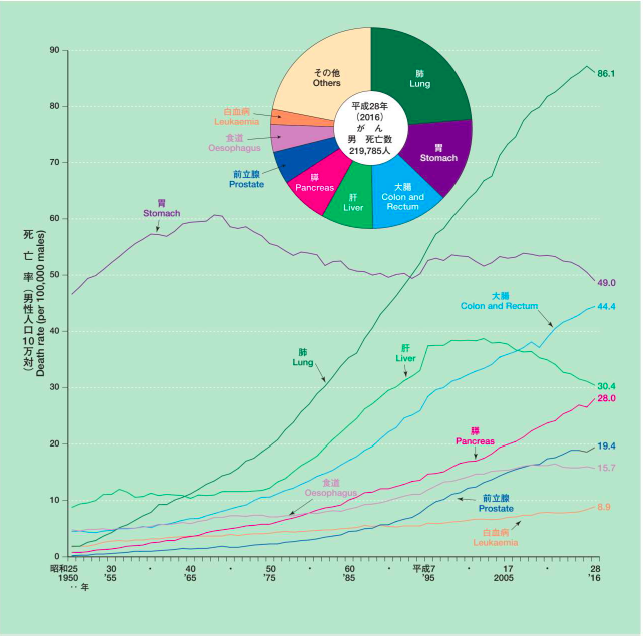
(平成30年我が国の人口動態より引用)
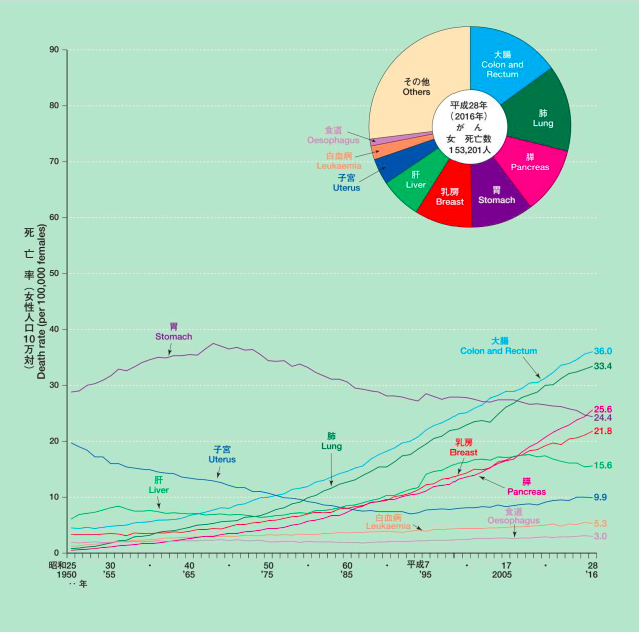
(平成30年我が国の人口動態より引用)
2:大腸がんの発生部位
我が国における大腸がんの発生部位は、S状結腸30.9%、直腸20.7%、上行結腸14.0%、横行結腸9.1%、直腸S状部8.6%、盲腸6.1%、下行結腸4.6%、肛門管0.2%、虫垂0.1%の順であり、左側大腸に多く認められております。
(日本消化器がん検診学会全国集計委員会:平成27年度消化器癌検診全国集計.より引用)
3:大腸がんの症状
大腸の中でもがんの発生する場所によって症状が違います。
小腸に近い大腸では便が液状のためなかなか症状は出ません。右下腹部にしこりを触れることや、痛み、または貧血などが多いです。出血はしていてもあきらかな排便時出血としてとらえにくいことが多いです。対照的にS状結腸や直腸ではがんによって腸の中が狭くなり便が細くなることや、場合によっては完全に詰まってしまい腸閉塞となることがあります。また、下血(排便時出血)が見られることが多いようです。もちろん全く症状を呈さないがんも多く、検診の便潜血検査が陽性となり始めて見つかることもあります。
4:大腸がんの検査と診断
大腸がんの発見・診断のための検査としては、注腸検査(バリウムを肛門より入れレントゲンを撮る)、組織を採取し顕微鏡で観察して最終的ながんの診断をつける大腸内視鏡検査があります。早期の大腸がんの場合には大腸内視鏡で根治切除が可能な場合もあります。
大腸がんと診断され、大腸内視鏡で根治切除が困難な場合には外科手術が考慮されます。外科手術の適応を決めるための検査として、転移の有無や広がりを調べるためのCT検査や、超音波検査、MRI検査などが一般的に行われています。また、近年ではPET-CTによる遠隔転移診断も行われています。
また、採血で血液中に腫瘍の存在を示唆する腫瘍マーカーの値を調べます。腫瘍マーカーはいろいろながんでさまざまな種類が存在しますが、大腸がんではCEAとCA19-9というマーカーを主に測定します。大腸がんでは腫瘍マーカーは初回の手術時に高値を示すことは比較的少なく、手術後に経過を見ていくとき(再発の早期発見)に有用といわれています。



5:大腸がんの病期診断(ステージ分類)
大腸がんの進行度(ステージ)は、大腸がん取り扱い規約で規定されていて、深達度(がんが腸の壁にどのくらい深く入り込んでいるか)、リンパ節転移(周囲のリンパ節にがん細胞がとんでいるか)、遠隔転移(肺、肝臓、腹膜などの遠くの部位にがんが広がっているかどうか)の3つの要素で決定されます。

6:大腸がんの治療
治療方針は基本的には“大腸癌研究会”が刊行している“大腸癌治療ガイドライン”に沿って行っております。治療は, 病気の進行度合いによって変わります。
ア:内視鏡治療
がんが粘膜にとどまっている場合や, 粘膜下層の僅かな浸潤のみと予想される場合は内視鏡的な切除術で対処します。粘膜内癌は内視鏡的に切除され残存がなければ治療は終了です。
粘膜下層まで浸潤した癌ではその状況により内視鏡的切除ですむ場合もありますが、やはりリンパ節転移を疑った場合は手術的な切除が必要となることがあります。
イ:手術治療
いわゆる進行がんで遠隔転移(肺転移や肝転移など)がない場合は基本的には手術治療が第一選択です。
手術治療では、腸管とリンパ節を切除します。がんの部位により切除する腸管の部位が決まります。腸管を切除した後、残った腸管を吻合(ふんごう)します(吻合:つなぎあわせること)。直腸がんが肛門近くにあって腸管を吻合できない場合は人工肛門が必要です。がんが周囲臓器までおよんでいる場合、可能であればその臓器も一緒に切除します。
術前に評価したリンパ節転移の有無、及び壁深達度により、大腸がん手術における「リンパ節郭清」の程度が変わります。がんは近くのリンパ節から順に遠くへ転移していきます。 転移しやすいリンパ節を一緒に切除することをリンパ節郭清といいます。
●結腸切除術
盲腸、上行結腸、横行結腸、下行結腸、S状結腸のがん
●直腸局所切除術
直腸早期がんでリンパ節郭清を行わない場合
●直腸前方切除術
※肛門括約筋は残るため人工肛門は通常は造りません。
※手術の状況によっては 一時的な人工肛門を必要とすることはあります。
●直腸切断術
がんが肛門の近くにある場合
※肛門括約筋を残せないために 永久的な人工肛門が必要となります。
手術後の切除検体の病理学的検査(顕微鏡による細胞レベルでの診断)によって最終的にどの程度進んでいるのか(進行度、病期)が決定します。
腹腔鏡手術
カメラや鉗子を挿入するために腹部に4~5ヵ所、ポート(筒)を配置して、カメラ(腹腔鏡)によるテレビ画像を見て手術操作を行います。切除範囲や吻合方法は開腹手術と同様です。手術後の傷が小さいため、術後に傷の痛みが少ない、患者さんの体へのストレスが少ないという利点があります。当院では大腸がんの患者様の約95%に腹腔鏡手術を施行しております。
ウ:化学療法(抗がん剤治療、薬物療法)
大腸がんの化学療法には、①切除不能な進行再発大腸がんに対する化学療法と、②大腸がん切除術後の補助化学療法に大きく分けられます。また、投与方法としては、経口内服薬と点滴(注射薬)によるものがあり、化学療法の種類によっては、内服と点滴を組み合わせたものもあります。
内服の場合も点滴が必用な場合も、基本的に外来で行います。点滴を受ける場所は、外来化学療法室となります。
化学療法の治療内容や治療期間などについては、患者さんにより異なりますので、詳細は担当医にお尋ねください。
切除不能な進行再発大腸がんに対する化学療法
手術適応のない切除不能な進行大腸がんや大腸がん術後の再発の方に対して行う化学療法は、がんを小さくして症状コントロールしたり、切除可能な状態にして根治手術を行う目的と、がんの増大を遅延させて生存期間の延長を図る目的で行う場合があります。
国内で保険診療として大腸がんに対する適応が認められている主な抗がん剤には以下のものがあります。保険診療が認められていない薬は、全額自己負担となりますのでご注意ください。
細胞障害性抗がん薬
Fluorouracil(5-FU)、5-FU+Levofolinate Calcium(l-LV)、Tegafur Uracil(UFT)、Ttegafur Gimeracil Oteracil Potassium(S-1)、UFT+Calcium Folinate(LV)、Capecitabine(Cape)、Irinotecan Hydrochloride Hydrate(IRI)、Oxaliplatin(OX)、Trifluridine/Tipiracil Hydrochloride(FTD/TPI)など
分子標的治療薬
Bevacizumab(BEV)、Ramucirumab(RAM)、Aflibercept(AFL)、Cetuximab(CET)、Panitumumab(PANI)、Regorafenib Hydrate(REG)
免疫チェックポイント阻害薬
Pembrolizumab(Pembro)
大腸がん術後の化学療法(術後補助化学療法)
術後補助化学療法は、大腸がんに対して根治切除が行われた患者さんに対して、再発を予防し予後を改善する目的で術後の一定期間行われます。臓器機能が保たれており、全身状態が良く重篤な合併症が無い場合に行います。
本邦で保険診療として使用可能な術後補助化学療法レジメンは以下のとおりです。
オキサリプラチン(OX)併用療法
CAPOX、FOLFOX
フッ化ピリミジン(FP)単独療法
Cape、5-FU+l-LV、UFT+LV、S-1
エ:放射線療法
大腸がんに対する放射線療法は、①直腸がんの局所再発に対するもの、②手術前に照射し病変を縮小させ切除率を向上させるもの③切除不能な転移、再発に対しての治療、に分けられます。
放射線治療は目的により、治療前に照射領域、照射量、治療期間を含めた治療計画を立て、それを元に外来通院にて治療を行います。放射線治療は、放射線科医師が行うため、当科では放射線科とも連携をとりながら治療を行っております。
参考文献
平成30年我が国の人口動態
日本消化器がん検診学会全国集計委員会:平成27年度消化器癌検診全国集計
もっと知ってほしい大腸がんのこと2019年版
大腸癌治療ガイドライン2019年版
B. 炎症性腸疾患について
炎症性腸疾患とは、ヒトの免疫機構が異常をきたし、自分の免疫細胞が腸の細胞を攻撃してしまうことで腸に炎症を起こす病気です。患者さんは慢性的な下痢や血便、腹痛などの症状を伴います。主に潰瘍性大腸炎とクローン病の2種類があり、両疾患とも比較的若い方に発症しやすく、日本の患者数は年々増加傾向にあります。通常、命にかかわることは少ないですが、発症すると根治することは非常に難しく、生涯治療を継続する必要があります。
1.潰瘍性大腸炎
潰瘍性大腸炎は原因不明の大腸の炎症により下痢、血便を生じる疾患です。自己免疫疾患説、感染症説、アレルギー説、心理的要因などの関与が疑われています。症状は血便、下痢、腹痛、発熱です。特に血便は粘液が混じったトマトケチャップ様であることが特徴です。発症年齢は10代、20代がピークであり若年者に多い病気ですが、高齢者発症にも注意が必要です。
潰瘍性大腸炎の治療
1) 内科的治療
潰瘍性大腸炎を完治させる内科治療はありません。内科治療の目的は、活動期には炎症を速やかに抑えて緩解導入し、緩解期には再燃を防ぎ、より長く緩解期を維持して患者さんの生活の質を向上させることです。薬剤および治療法として、
- 5-アミノサリチル酸製剤(内服、坐剤、注腸)
- ステロイド(点滴、内服、坐剤、注腸)
- 免疫調節剤
- 血球成分除去療法(GCAP、LCAP)
- 抗TNF-α抗体
が一般的です。重症度や患者さんの状態に応じて使用します。
2) 外科的治療
以下の状態であれば、外科治療の適応となります。
- 内科治療無効
- ステロイド依存性
- 大腸癌、高度異形成
- 中毒性巨大結腸症
- 大量出血
- 大腸穿孔
潰瘍性大腸炎に対する基本手術は、大腸全てを摘出して、小腸で造った嚢(ふくろ状のもの)と肛門(管)を吻合します。同時に人工肛門を造設しますが、肛門吻合部に問題がなければ、後日人工肛門は閉鎖します。
当科では高度進行大腸癌を併発する場合以外には積極的に腹腔鏡手術を施行しております。
2.クローン病
クローン病は口から肛門までの全消化管に原因不明の炎症をきたしうる疾患です。 おもに侵される部位は、小腸、大腸、そして肛門です。自己免疫疾患説、感染説、食餌抗原に対するアレルギー説、心理的要因などの関与が疑われています。症状は腹痛、下痢、発熱、下血、体重減少、全身倦怠感など多種にわたります。クローン病は腸に深い潰瘍を形成するため、腸の変形をきたしやすく、腸が潰瘍のため狭くなったり(狭窄)、腸に穴があいたり(穿孔)、また腸と腸がトンネルを形成(瘻孔)したりします。肛門部では、直腸の潰瘍が肛門わきの皮膚とトンネルを作る痔瘻を形成することがあります。
クローン病の治療
1) 内科的治療
クローン病は食事を摂ると症状が悪化することがあるため、下痢などの症状がひどい場合には入院して点滴治療を行います。栄養療法として脂質が除かれた栄養剤などの摂取を行うこともあります。薬物治療としては、
- 5-アミノサリチル酸製剤(内服、坐剤、注腸)
- ステロイド(点滴、内服、坐剤、注腸)
- 抗生剤
- 免疫調節剤
- 血球成分除去療法(GCAP、LCAP)
- 抗TNF-α抗体
がなどが症状・病態に合わせて使用されます。
2) 外科的治療
以下の状態であれば、 手術治療の適応となります。
- 腸管狭窄
- 瘻孔形成
- 膿瘍形成
- 穿孔
- 出血
- 肛門病変
クローン病の患者さんでは、長い治療経過で何回赤手術をせざるを得なくなることがしばしばございます。当科では初回手術では腹腔鏡手術を行うことで低侵襲な手術を患者様にご提供させていだくとともに、癒着が少なくてすみますので、もし必要となった際には2回目以降の手術でも腹腔鏡手術で対応させていただける可能性が増加すると考えております。良性疾患ですので腹腔鏡手術の長所を最大限生かした手術療法をご提供できればと考えております。
3.炎症性腸疾患と発がん
潰瘍性大腸炎、クローン病とも発病して長期間(おおむね10年以上)経過すると、病変部分(大腸、痔瘻など)からがんが発生しやすくなることが知られています。とくに、炎症の強かった方で発がん率が高くなります。発がんを予防するためには、普段から適切な治療を継続し、腸の炎症をしっかり鎮静化させておくことが必要です。また、患者さんによってはがんの早期発見のために定期的な内視鏡検査などが必要となります。
C. 大腸憩室症
憩室とは
消化管の壁が外側に突出し、嚢状になった状態をいいます。食道、胃、十二指腸、小腸にもできますが、大腸にできることが一番多い病気です。
大腸憩室症とは
大腸の場合は、後天性に複数個できることが多く、高齢化と食生活の変化により、ますます増加傾向にあります。
発生する部位は、右側結腸(盲腸と上行結腸)、左側結腸(S状結腸と下行結腸)が多く、最近は左側結腸が増えています。
大腸憩室症の診断
注腸検査、大腸内視鏡検査などで診断可能です。
大腸憩室症の症状
ほとんどの場合は、無症状か軽い便通異常、腹部不快感、腹痛のみで経過しますが、憩室炎や憩室出血を起こす場合があります。
憩室炎が起きると、その部の腹痛、圧痛が生じます。憩室炎が進行すれば、強い腹痛、発熱、白血球増多等が出現し、右側結腸の場合は急性虫垂炎の症状と似ています。
安静、絶食、抗生剤の投与などで収まる場合が多いのですが、中には腹膜炎になり、膿瘍や瘻孔を形成することがあります。
また、憩室炎の炎症が他臓器に波及し、大腸とその臓器が交通してしまうこと(瘻孔)があります。たとえば、膀胱と交通してしまうと、尿に空気や便が混じったり、慢性膀胱炎になったりします。
一方、憩室出血は安静と絶食で収まることが多いのですが、中には大出血をきたす事もあります。
手術の必要な大腸憩室症
以下のような場合には手術が必要となることがあります。
- 穿孔性の腹膜炎を起こした場合
- 膿瘍を形成し、絶食、抗生剤等の内科的治療を行っても軽快しない場合
- 瘻孔を形成した場合
- 大量の出血を起こした場合
- 炎症を繰り返す場合
- 腸管が狭くなり、それによる症状が強い場合
当科では、上記のような症状が出現している大腸憩室症の患者様の手術療法を腹腔鏡手術で積極的に行っております。通常の手術のみでなく、瘻孔や膿瘍、穿孔を来した患者様に対しての腹腔鏡手術の経験も多く、良好な成績が得られております。
D. 神経内分泌腫瘍(Neuroendocrine tumor : NET)
神経内分泌腫瘍(NET)とは
人体の様々な部位に広く分泌している「神経内分泌細胞」という細胞から発生する腫瘍のことを指します。
神経内分泌細胞は全身にあるので、NETは膵臓や消化管、肺、胸腺など全身の臓器に発生する可能性があります。本邦においては消化管では直腸に多く、小腸には少ないとされていますが、欧米では消化管は小腸に多く直腸に少ないとされおり、発生部位には人種差があると考えられています。
NETは約100年前(1916年頃)に「カルチノイド」と名付けられ、当時は良性と考えられていました。しかし、実際には転移をする性質を持ち合わせており、現在では悪性腫瘍と考えられています。ただし、肝転移が起こってもすぐに死に至ることは少なく、治療を受ければ長く延命することができています。
NETの分類
膵・消化管NETは、部位や進行度だけでなく、さまざまな観点から分類され、治療方針が決められます。
機能性NETと非機能性NET
機能性NETはホルモン症状で患者さんを苦しめるNETで、1cm以下の大きさでもホルモン症状が出ます。腫瘍が小さい場合には、どこに発生しているかを画像で診断することが非常に困難です。一方、非機能性NETは、症状を発現しないために偶然撮影したCT検査などでみつかったり、リンパ節や肝臓に転移した状態でみつかったりすることが約50%の確率であります。
悪性度の違いによる分類(WHO分類)
細胞増殖に関連するKi-67指数や核分裂像の比率を用いた分類で、NETに特徴的な分類になります。Ki-67指数とは、核分裂期にある腫瘍細胞の割合のことです。
腫瘍から採取した組織を用いて算出します。この指数が大きいほど増殖スピードが速いことを意味します。核分裂像も同様に顕微鏡検査で、核分裂をしている細胞の個数を調べます。数が多いほど、増殖スピードが速いことを意味します。
消化管NETは現段階では、このKi67指数や核分裂像によりNET-G1,G2,NECの3つに分類されております。
神経内分泌腫瘍の診断
画像診断と組織診断の両者が重要です。
消化管NETは、内視鏡検査で直接腫瘍を観察し、病変を生検することが可能です。小腸NETに対しても、近年の内視鏡診断の進歩から、カプセル内視鏡や小腸内視鏡を使って診断することが可能となりました。
一方、膵NETは腹部超音波検査や超音波内視鏡検査、CT、MRI検査などで発見されます。
組織診断は、超音波内視鏡下穿刺吸引法(EUS-FNA)により行われます。組織診断は、NETかどうかの診断に加えて、悪性度分類を正確に診断することにおいても重要です。
オクトレオスキャン(ソマトスタチン受容体シンチグラフィー)
高分化NET(NETG1、G2,一部のNET-G3)はソマトスタチン受容体という、本来、神経内分泌細胞に備わっている受容体を高頻度で発現しています。その特徴を利用し、ソマトスタチンの類似物質であるペンテトレオチドに診断用の放射性同位元素であるインジウム(111In)を標識した放射性医薬品(商品名:オクトレオスキャン)を注射し、撮影を行うことで、全身のNETの存在部位がわかります。NETが疑われるものの既存の画像診断法では病巣を確認できていない場合に有効です。
NETの治療
NETの治療には、外科手術、局所療法、薬物療法があります。
外科手術
NETの治療法の第一選択は手術(内視鏡切除、外科的切除)で、根治を望むことができる治療です。NETの場合は、遠隔転移を有する場合(特に肝転移)でも、外科的切除が考慮されます。
当科では大腸癌と同様に、NETの外科治療でも積極的に腹腔鏡手術を行っております。
局所療法
NETでは腫瘍が肝臓に転移することが多く、肝臓に転移した腫瘍はすべて切除できないことがあります。その場合は、カテーテルを使って肝臓の腫瘍細胞を死滅させたり、針を用いて腫瘍を焼いたりする(ラジオ波焼灼術)などの局所療法を行います。
薬物療法
近年、膵・消化管NETに対する新たな薬物療法が開発され日本でも徐々に使用できるようになっています。
ソマトスタチンアナログ(オクトレオチド、ランレオチド)
もともとソマトスタチンアナログ製剤は、機能性NETに対する症状緩和を目的として投与されていました。しかし、オクトレオチドやランレオチドには非機能性NETに対して、抗腫瘍効果を有することが臨床試験を経て証明されました。この結果、オクトレオチドは消化管NETに、ランレオチドは膵消化管NETに対して保険適応となっています。
エベロリムス
エベロリムスは、NETの細胞増殖に中心的に関わるmTORを標的とした薬剤です。膵NETにおいて治療効果が認められ使用されてきましたが、肺、消化管、原発不明のNETに対してもその有効性が証明され、2016年からは全てのNETに対して使用可能となっています。
スニチニブ
スニチニブは血管新生増殖因子受容体を特異的に阻害する薬剤です。膵NETに対し有効性が示唆されたため、2011年より膵NETに対して使用されています。
ストレプトゾシン
ストレプトゾシンはニトロウレア系に属するアルキル化剤であり、NETの疾患概念が確率する以前から安全性と有効性が検証され、欧州においてはエベロリムスやスニチニブが登場する前から使用されています。日本でも2015年より膵消化管NETに対して使用されています。
放射性核種標識ペプチド療法(Peptide receptor radionuclide therapy;PRRT)
PRRTとは、NETにあるソマトスタチン受容体に親和性の高いペプチドに放射性物質を結合させた薬剤を患者さんに注射し、体中から放射線照射する治療で内用療法とも言われています。NETの治療法として欧米では広く行われていますが、日本では、現在、臨床試験においてその安全性・有効性を確認している段階です。
E. GIST(消化管間質腫瘍)
GISTとは
GIST(Gastrointestinal Stromal Tumor)は、胃や腸の消化管壁の粘膜下にある未熟な間葉系細胞に由来する粘膜下腫瘍の一種であり、いわゆる「がん」とは異なります。GISTの発生頻度は、人口100万人あたり20人/年と推定され、50~60歳代が最も頻度が高く、その発生部位は、胃が60~70%、小腸が20~30%で他に食道や大腸に認めることがあります。
GISTの症状
腫瘍が大きくなるまではほとんどが無症状です。ある程度の大きさになって吐き気や腹痛、下血・吐血やそれに伴う貧血などが起こることがあります。他の病気でもあらわれる症状ばかりで、GIST特有の症状は特にありません。
GISTの診断
CTやMRI、内視鏡などによる画像診断で大きさや転移・浸潤などを確認します。また、細胞を採取して検査し、免疫組織染色でKIT陽性あるいはDOG1陽性であればGISTと診断されます。
GISTの治療
GISTあるいはGISTが強く疑われる腫瘍に対しては原則的に手術治療を行います。GISTが見つかった時点で主病巣以外の場所にも転移を起こしているような切除不能の場合は、薬物療法が考慮されます。
外科治療
手術治療についてGISTは胃がんや大腸がんと比べ周囲の組織に及ぶことが少なく、リンパ節転移も非常にまれとされていますので、多くの場合は腫瘍の切除において切除臓器の機能温存を考慮した部分切除が行われます。
当科では大腸癌と同様に、GISTの外科治療でも積極的に腹腔鏡手術を行っております。また巨大なGISTに対しては、まず薬物治療を行って腫瘍を縮小させ手から根治術を行うことで、機能温存を図ります。
薬物治療
GISTの成因としてc-kit遺伝子異常が発見されたあと、異常なKITチロシンキナーゼ(c-kit遺伝子からできるタンパク質)を阻害するイマチニブが臨床導入され、良好な治療成績を示しています。その後、イマチニブが効かない場合には、スニチニブが、スニチニブが効かない場合にはレゴラフェニブが導入され、GIST治療は近年大きく変わってきています。
F. 肛門疾患
代表的な肛門疾患として内痔核(いぼ痔)、外痔核、裂肛(きれ痔)、痔瘻(あな痔)、肛門周囲膿瘍などが挙げられます。
痔核(いぼ痔)
内痔核
症状は、出血、疼痛、脱出、腫脹、掻痒感などです。長時間の座位・立位、食生活や嗜好品、便秘や下痢などが原因とも言われています。
痔核病期分類(Goligher分類)
Ⅰ度:排便時に肛門管内で痔核は膨隆するが、脱出しない。
Ⅱ度:排便時に肛門外に脱出するが、排便が終わると自然に還納する。
Ⅲ度:排便時に脱出し、用手的な還納が必要である。
Ⅳ度:常に肛門外に脱出し、還納が不可能である。
治療はI、II度の内痔核に対しては軟膏、座薬や飲み薬が治療の中心となります。
III、IV度の内痔核に対してはそれらに加えて結紮切除術やALTA硬化療法(ジオン注射)などの外科的加療を行います。ALTA硬化療法とは、内痔核の痛みを感じない部分にジオン注を投与して痔に流れ込む血流を減らし、痔を硬くして縮小させる治療です。
外痔核
外痔核は内痔核よりもおしりの出口により近い部分にできます。この部分には神経が走っているため痛みを感じることがあります。急にできたもの(血栓性外痔核)は突然に強い痛みがあり血豆のような腫れができます。保存的加療が基本です。排便習慣・生活習慣の見直し、軟膏や内服薬で血栓の改善を図ります。
裂肛(きれ痔)
裂肛の特徴的な症状は排便時の強い痛みと出血です。慢性化すると潰瘍化し肛門ポリープ皮垂(やみはり疣)を伴うことがあります。軽症の裂肛であれば、便通の改善を行い、軟膏を使用することで治すことができます。裂肛が慢性化すると薬で治すのは困難であり、手術をお勧めしています。
痔瘻(あな痔)
肛門周囲に存在する肛門陰窩というポケットから皮膚の間にトンネルが生じる状態が痔廔です。このトンネルの穴から血膿などの排出を認めます。外科的加療が基本です。術式として開放術式(lay open法)、温存術式(coring out法)、Seton法などが挙げられます。
肛門周囲膿瘍
肛門の周囲に膿がたまった状態を肛門周囲膿瘍といいます。肛門部に生じる感染症の一種であり、肛門のまわりが腫れて強い痛みや時に発熱も伴います。肛門周囲膿瘍の原因のひとつに痔廔が上げられます。
G. 急性腹症 急性虫垂炎
1. 虫垂炎とは
お腹の右下あたりにある大腸の初めの部分を盲腸といいますが,その下部から出る細い管状の突起した部分を虫垂といいます。
虫垂炎の原因は虫垂の内腔が何らかによって詰まることにより2次的に細菌の感染をきたすと考えらえていますが、詳しいことは実はまだ解明されていません。
詰まる原因として糞石(便の塊)や炎症, 腫瘍 (癌やポリープなど) などがあります。
典型的な初期症状は、みぞおちや臍の周りが痛くなり、炎症が強くなると虫垂のある右下腹部の強い痛みとなります。
2. 治療
内科的治療(非手術療法)
炎症が軽度の場合、腸を安静に保ち抗生剤を投与することで改善します。入院が必要な場合1週間程度の入院が必要となります。ただし、抗生剤の投与で改善しない場合手術が必要となることがあります。
また、内科的治療の場合30-40%程度の再発率が報告されています。
外科的治療(手術療法)
開腹手術:古くから行われている方法です。5cm程度の傷になりますが、虫垂炎の状態によっては安全に手術できるように創をさらに延長することもあります。
腹腔鏡手術:臍と下腹部に1~3個所開けた穴を通してカメラと手術道具を挿入して行う手術です。開腹手術に比べて創が小さく、手術自体が患者さんに及ぼすダメージが少ないのが特徴です。現在では、当院ではほとんどの急性虫垂炎に対して腹腔鏡手術を施行しています。ただし虫垂の状態によっては開腹手術に移行することもまれにあります。
〈手術後の経過〉
炎症の程度によりますが、順調であれば3-5日程度で退院ができます。
H. 急性腹症腸閉塞
1. 腸閉塞とは
腸閉塞とはさまざまな原因で腸管が詰まり、腸内容(食事や腸液など)が肛門側に移動できなくなった状態のことをいいます。症状としてはおなかの痛みや吐き気、おなかが張ってガスや便が出なくなるなどの症状があります。おなかの痛みは激痛が起きる場合と起きない場合があります。
詰まる原因としては、過去に受けたことのある手術後の癒着による癒着性腸閉塞が最も頻度が高いのですが、腸管の捻じれや腫瘍(大腸癌など)により腸閉塞を起こすこともあります。
腸管が捻じれて血流が悪くなる絞扼性腸閉塞では、腸管が捻じれて時間がたつと腸管が壊死(腐る)してしまうため、緊急で治療が必要となります。
大腸癌による腸閉塞は状況によって、内視鏡でステントを挿入して閉塞を解除した後や一時的な人工肛門を造った後に、十分に検査、準備をしてから癌の治療を行います。
2. 治療
内科的治療(非手術療法)
癒着性の腸閉塞では点滴治療で脱水などの治療を行いながら腸管を安静にします。必要に応じて抗生剤の投与を行うことや、鼻からチューブを挿入し腸管内容の吸引減圧を行います。内科的治療で改善が乏しい場合には手術になる場合があります。
外科的治療(手術療法)
腸管が捻じれて血流が悪くなっている場合、緊急手術を行います。腸管が壊死(腐る)していた場合は腸管の切除が必要になります。
当科では繰り返す慢性の腸閉塞に対しては腹腔鏡手術の適応としております。緊急手術となる腸閉塞に対しては一般的に腸閉塞の手術は開腹手術が行われることが多いのですが、当科では積極的に腹腔鏡手術を行っています。開腹手術に比べて創が小さく、手術自体が患者さんに及ぼすダメージが少ないのが特徴です。
腸閉塞は自然によくなることはほとんどなく、すぐに治療を行わないと命に関わる可能性があるため、思いあたる症状が出現した場合はすぐに医療機関を受診してください。
I. 急性腹症 腹膜炎、消化管穿孔
1. 腹膜炎とは
おなかの内側の壁は腹膜という膜に覆われています。その腹膜に何らかの原因で炎症が起こった場合を腹膜炎と呼び、原因によっては緊急手術の対象となる場合があります。原因はさまざまですが、腸管に穴があく消化管穿孔によるものが多くみられます。
腸管に穴があく原因は、大腸憩室症、重度の便秘による宿便性、大腸癌、異物(入れ歯や魚骨)などがあります。
腹膜全体に炎症が波及した場合、腹部全体に激しい腹痛が生じ、場合によっては七転八倒するほどです。痛みは基本的には持続的で、痛みが完全に消えることはありません。それに吐き気、嘔吐、腹部膨満感などを伴う場合があります。
当グループでは下部消化管穿孔(小腸、大腸穿孔)の治療を行っています。
2. 治療
治療の原則は手術です。
基本原則は、原因に対する処置と汚染したおなかの中に対する処置の2つです。大腸の穿孔であれば穿孔部分を含めて大腸を切除し、かつ人工肛門を造設するなどを行います。大腸癌が原因であった場合、全身状態が許す限り、癌の治療として十分な切除を行います。
また、消化液や膿などでおなかの中は汚染されていますので、十分な量の生理食塩水などで洗浄します。術後もおなかの中に残っている汚染した液を体外へ誘導するために腹腔ドレーンという管を留置して体外へ誘導します。
一般的に大腸穿孔の手術は開腹手術が行われることが多いですが、当科では積極的に腹腔鏡手術を行っています。開腹手術に比べて創が小さく、手術自体が患者さんに及ぼすダメージが少なく、傷の感染や合併症が少ないことが特徴です。
〈集中治療〉
消化管穿孔は重症度によりますが、腹膜炎から敗血症に至ることが多く重篤化することがあります。9%-40%と高い死亡率の報告もあり、治療は手術のみならず、集中治療室での全身管理が必要となります。
腹膜炎をきたしている状態では、手術が必要なとこが圧倒的に多く、我慢していると重症化し、時には命にかかわることも珍しくないため、とにかくおなかが強く痛む場合は、早く医療機関を受診するのが望ましいです。我々は緊急手術に対応できる体制をとっています。