一覧
食道癌
食道癌とは
食道にできる癌で、多くは食道粘膜から発生する扁平上皮癌です。特殊な食道癌としては、バレット腺癌、腺扁平上皮癌、類基底細胞癌、内分泌細胞癌、未分化癌、悪性黒色腫などがあります。早期で発見できれば内視鏡的手術で完治することが可能ですが、胃癌や大腸癌と比較して早い段階からリンパ節転移を来すという特徴があり、これらの癌と比較すると、悪性度の高い癌といえます。また、リンパ節転移を起こしうる領域が頸部・胸部・腹部と広範囲であることも、悪性度が高い原因となっています。食道癌診療には医師だけでなく、看護師・検査技師・リハビリテーションなど他のコメディカルスタッフも含めた総合力が不可欠です。
どのような人に多いのか
食道癌は50歳以上の中高年に多く、6:1の割合で男性に多い病気です。さらに、喫煙歴と飲酒歴は食道癌の発症と密接な関係があるといわれており、特に喫煙歴と飲酒歴の両方の習慣を持つ人はリスクが高いといわれております。また、お酒を飲んだ後すぐに赤くなるような体質の方もリスクが高いとされています。
症状
多くの癌は初期には無症状であることがほとんどで、食道癌も同じです。次第に大きくなってくるにつれて、食べ物を飲み込んだときにチクチクした痛みや違和感、つかえ感が出てくる確率が高くなってきます。しかし、かなり大きくなっても症状を自覚しない場合もあることから、内視鏡検査は重要です。
検査
食道癌の治療法は、画像診断を含めた精度の高い進行度診断に基づいて選択されます。以下に、食道癌の精密検査について説明します。
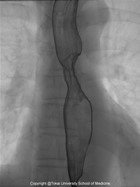
(1)食道X線造影検査
X線造影検査では粘膜癌(早期癌)を発見することはなかなか困難ですが、粘膜下層癌以上に浸潤した食道癌の描出は比較的容易であり、食道癌の存在が診断できます。X線造影から得られる情報は多く、おおよその進行度の診断だけでなく、腫瘍の深達度や占居部位、周在性、大きさ(長径)、狭窄の程度などが判定できます(図1)。
(2)食道内視鏡検査
最近では解像度の高い電子内視鏡の開発によって早期、表在癌の発見例が急増しています。さらに、ヨード染色を用いた色素内視鏡の普及により通常内視鏡観察ではほとんどわからない病変でも不染域として同定できることから早期癌の診断と発見が容易になっています(図2、図3、図4)。



また、最近では狭帯域フィルター内視鏡(Narow band imaging: : NBI)などの強調画像や拡大視といった精密検査の開発が加わり、これらを併用することでさらに詳細な観察が可能になりました。内視鏡検査から得られる情報は、食道癌の部位、病型、大きさ、広がり、深達度、多発病巣の有無などですが、組織を採取する生検によって病理診断を得ることができます。内視鏡的切除術の適応病変である粘膜癌の発見には欠くことのできない重要な検査といえます。また、胃や十二指腸だけでなく咽頭や喉頭の観察も詳細に行い、重複癌の発見にも努めています。当科では、苦痛なく楽に内視鏡検査を受けて頂くために、ご希望のある方に鎮静剤の投与を行っています。 鎮静剤使用のご希望がありましたら、検査予約時もしくは検査施行時に医師とご相談下さい。なお、鎮静剤の使用を希望される場合は、車・バイク・自転車を運転しての来院はご遠慮下さい。
(3)CT検査、MRI検査
Computed tomography (CT)は食道癌の局所進展すなわち隣接した他臓器への外膜浸潤とリンパ節転移診断、および肺や肝臓などの遠隔臓器転移診断に有効です。CT検査施行時には造影剤を静脈注射することで血管内腔や腫瘍が造影されより詳細な情報が得られます。進行食道癌の大動脈浸潤や気管気管支浸潤の有無やリンパ節転移の診断程度が手術適応を含めた治療方針の決定に重要な情報になります。
Magnetic resonance imaging (MRI)は生体から出される共鳴電磁波の分布をコンピューター計算によりデジタル断層画像として構成する画像検査です。横断面ならず冠状断や矢状断の像も得られる点で優れています。MRIは腫瘍の外膜浸潤や隣接臓器浸潤、リンパ節転移診断、手術の際に重要となる太いリンパ管である胸管の走行の確認に有効な検査です。 その他、体外式超音波検査も重要な検査として施行しています。
(4)PET-CT検査
PET(陽電子放射線断層撮影)は、がん細胞のブドウ糖代謝が正常細胞より活発であることを高感度で検出できる方法です。いままでリンパ節転移はCT、MRI、超音波などの検査を用いて、大きさや形から推測するしかありませんでしたが、PET検査はCT検査と組み合わせることで、これまで見つかりにくかった小さなリンパ節転移や遠隔転移を発見できるようになりました。
これらの画像検査結果を総合的に判定して、臓器機能や年齢などの全身状態をふまえて適切な治療方針をたてています。なお、これらの検査は、当院初診時に当日食事を摂らずに来院して頂ければ可能な範囲で施行しており、迅速な診断を心掛けています。
治療
食道癌の治療法には、食道癌の状態、全身状態などを考慮し、以下の治療法を行っております。
(1)食道癌手術
当院では、食道癌に対して、癌のある食道を切除し、胸部、腹部、頸部の3領域のリンパ節郭清を行う方法を標準的な術式としています。適応は壁深達度が粘膜下層より深く浸潤した癌です。食道癌が気管や大血管に浸潤した症例、肺や肝臓等へ転移した症例は適応から外れます。ステージIIあるいはIIIと診断された患者さんには、癌の再発を防ぐ目的から、術前化学療法が有効な治療であると考えられています。食道癌の手術は癌のある胸部だけの手術ではありません。胸部、腹部、頸部の3領域の手術が行われます。
- 胸部操作で癌を含む胸部食道の切除を行います。
- 腹部操作では、新しい食事の通り道を胃で作成します(胃管作成)。
- 頸部で首まで持ち上げた胃管と頸部食道の吻合を行います。

胸腔鏡下食道切除術
食道グループ責任医師の小澤は、1996年1月、当時、慶應義塾大学医学部外科学教室教授の故北島政樹先生を筆頭に、本邦に積極的に内視鏡外科手術を導入した故大上正裕先生のご指導の下、左側臥位による胸腔鏡下手術を行いました。1996年1月から2005年11月まで83症例を経験した後、2005年12月に藤田保健衛生大学坂文種報徳會病院一般消化器外科に教授として着任して間もなく、食道癌、食道良性疾患に対する胸腔鏡下手術を導入しました。2009年7月に本学へ赴任してからは、従来の左側臥位による胸腔鏡下手術ではなく、腹臥位による胸腔鏡下手術を導入し、2020年3月までに485症例実施しております。
胸部食道癌に対する胸腔鏡下食道切除手術は、胸壁の破壊を最小にすることにより、出血量の減少、創痛の軽減、速やかな術後回復による術後在院期間の短縮、そして手術部位の拡大視効果を含めて利点が多いのが特徴です。
手術時間は通常手術に比べてほぼ同等であり、合併症発症率は同等または低下し、癌の根治性については、予後に差がないことが明らかになってきました。
従来、手術体位は側臥位が多く採用されてきましたが、腹臥位による胸腔鏡下食道切除術が2006年に海外で実施されてから、国内外でも行われるようになり、当院でも腹臥位を採用しています。
食道グループでは、開胸開腹手術の術者として十分な経験をもち、かつ内視鏡下手術におきましても、術者、または助手として豊富な経験数を有するスタッフが在籍しております。
なお、食道良性疾患に対しても、内視鏡下手術を行っております。詳しくは本ホームページ、「疾患の説明」の胃食道逆流症(GERD)/アカラシア/食道粘膜下腫瘍/食道憩室/食道穿孔の各ページをご参照ください。
実際、患者様の状態(手術適応)にもよりますので、ご不明な点などございましたら、外来受診の際に小澤にお尋ねください。
食道癌手術の術後
術直後は集中治療室で管理し、状態が良ければ翌日には病棟に戻ります。早期から歩行訓練をしていただき肺炎の併発を予防します。
食事は術後1週前後から始まります。最初は飲み込みにくく、むせやすいためゼリーやペーストなどの柔らかい食事から始まり、退院までには全粥を食べていただきます。退院前には手術で切除した食道癌の病理結果とその後の外来での経過観察について説明します。具体的な内容は顕微鏡検査で癌がどのくらいの深さまで浸潤していたか、リンパ節転移の有無についてです。
(2)内視鏡治療
食道癌は早期発見、治療が難しい疾患といわれています。しかし、早期癌のうちに発見されれば、胃癌や大腸癌と同じように患者の負担が小さい内視鏡的切除で根治することができます。内視鏡的切除とは経口的に挿入する内視鏡を用いて食道癌を含む食道粘膜を切除する治療法です。食道壁の厚さは約4mmで内側から粘膜上皮、粘膜固有層、粘膜筋板、粘膜下層、固有筋層で、最も外側が外膜で被われています。
内視鏡的切除の適応は主に壁深達度と周在性で決まります。壁深達度に関しては癌浸潤が粘膜固有層までの粘膜癌です。理由はリンパ節転移の危険性がないからです。周在性に関しては2/3周以下の病巣です。理由は全周近くまで切除すると治癒過程で瘢痕性の狭窄を来して食事が通りにくくなるからです。
当院では、ESD(内視鏡的粘膜下層剥離術)を積極的に行っております。ESDは専用の器械を用いて食道癌を含む食道粘膜を一括で切除する方法であり、症例に応じて適応を決めて行っています。
食道癌の危険因子として喫煙、飲酒、男性、耳鼻咽喉科領域の癌などが良く知られています。当院ではより多くの症例を粘膜癌のうちに発見し、内視鏡的切除で根治できるように食道癌スクリーニング検査を積極的に行っています。
(3)化学放射線療法
食道切除以外の治療方法には、化学療法(抗癌剤治療)と放射線治療があります。この2つを併用したものを化学放射線療法と呼び、相加相乗効果を期待でき、化学療法や放射線治療単独で行うよりも併用することにより治療効果が高くなります。
食道癌の進行度や既往歴などによる耐術能がないなどの判断から手術ができない場合に、手術と同様に根治を目的として行う治療のひとつです。あるいは手術適応であっても手術を希望されない場合にも選択される治療法です。
しかし侵襲度はかなり高く、副作用に加えて晩期障害なども起こるため、決して苦痛の少ない治療とはいえません。また、転移、再発などに対しても病状によっては化学放射線治療を行うことで、腫瘍の縮小を図り症状を和らげることができることがあります。
(4)薬物療法(化学療法、免疫チェックポイント阻害薬)
がん細胞を小さくする効果のある抗癌剤(化学療法)を使用して、全身に広がった食道癌の細胞に作用させます。食道癌では、単独または複数の抗癌剤を組み合わせて使います。また、癌細胞による免疫細胞へのブロックを解除し、患者さん自身の免疫細胞の攻撃力を高める、免疫チェックポイント阻害薬(ニボルマブ:商品名オプジーボ)の投与も行っています。患者さんそれぞれの状況に応じた薬物療法を選択しています。
- シスプラチン+5-FU療法(CF療法)
- ドセタキセル+シスプラチン+5-FU療法(DCF療法)
- ドセタキセル療法
- パクリタキセル療法
- オキサリプラチン+5-FU+ロイコボリン療法(mFOLFOX6療法)
- ニボルマブ療法(オプジーボ療法)
(5)放射線療法
放射線療法は、食道やリンパ節などの癌のある部分に放射線をあてる治療です。食道や胃、または喉頭(声帯)を温存することが可能です。化学療法と併用することがありますが(参照:(3)化学放射線療法)、放射線単独で治療することもあります。当院では、放射線治療科に依頼し、治療を行っています。
(6)食道ステント挿入術
ステント挿入術は血管、気管、胆管、膵管、消化管など、体内の管腔臓器が狭窄したり閉塞した際に内腔の確保を目的に行われています。食道は口から胃までの直線状の管腔臓器のため、消化管のうちステント挿入が最も挿入しやすい臓器です。食道ステントは一本の細い形状記憶合金を編み込んだ構造になっています。挿入時には細く折りたたんだ状態になっているため、狭窄部へ安全に挿入することがでます。形状記憶合金のため、自然に拡張し内腔を確保し食道壁に密着します。
食道ステント治療の適応は以下の症例です。
- 切除不能な進行食道癌による癌性狭窄例:食道癌が隣接臓器へ浸潤し、臓器転移を認める進行食道癌で、全身状態も悪く化学療法や化学放射線療法もできない症例。また重篤な合併症により手術の困難な症例です。
- 化学療法、化学放射線療法後の狭窄例:治療により主病巣は縮小しても狭窄は増強し、外科切除の適応とならない症例です。
- 食道・気道瘻症例:食道癌が増大して気管や気管支また縦隔と瘻孔を形成することがあります。肺炎や縦隔炎を併発すると全身状態も不安定になります。このよう症例では瘻孔閉鎖のため緊急処置としてステント挿入術を行っています。
食道ステント挿入術は食道癌そのものに対する治療ではありません。癌のために狭くなった食道を拡げて少しでも食事が出来るようにすることが最大の目的です。ステント挿入後も十分に食事が取れない方には、内視鏡的胃瘻造設術を行います。食事と経管栄養の併用で栄養管理を行い在宅療養の指導も行っています。
食道癌の治療方針
当院では上記の治療を組み合わせ、最新の食道癌診療ガイドラインに基づいた高度な診療を行うことができます。さらに、併存疾患や食道癌の状態から治療法の選択が難しい状態でも、我々のこれまでの豊富な経験を基に、総合病院として各科と連携しながら、最善の診療を行っています。
周術期管理チームと食道手術ノート
からだへの負担の大きい食道癌の治療において、患者さんの早期社会復帰をめざすためには、医師だけでなく、他のコメディカルスタッフも含めた総合力が不可欠です。当院では、多くの医療スタッフからなる周術期管理チームによる支援を行っています。

食道癌の手術を受けられる患者さんには、「食道手術ノート」という冊子をお渡ししています。これは、周術期管理チームの各担当者が、食道癌手術に関するご説明やご指導を申し上げた内容を記載しています。手術治療を順調にすすめるために、「食道手術ノート」を是非ご活用頂きたいと考えております。
食道癌の治療を受けられる方へのおすすめの栄養補助食品 アバンド
一般的に、癌の患者さんは、病気の進行に伴い、体重減少や低栄養をきたしています。とくに、筋肉量と筋力の減少はがん患者の多くにみられます。食道癌の治療は、手術、化学療法、放射線療法などがありますが、体への負担が大きな治療が主体となり、筋肉量や筋力の低下がすすみます。このような治療中の筋肉量や筋力の低下を防ぐために、当科ではアボットジャパン社のアバンドという栄養剤をおすすめしています(図7)。アバンドは筋肉を維持・増加し体重を増やす効果の他に、傷の治りを早くしたり、免疫を活性化したり、腸の環境を整える効果などがあると考えられています。アバンドは、院外薬局である望星薬局にて取り扱っております。ご希望の方は、担当医や看護師などスタッフにお問い合わせください。


図7:アバンド
食道癌に関するお問い合わせ事項
食道癌に関わる以下のようなご質問がございましたら、担当医とご相談の上いつでもご連絡ください。
- 飲み込みつかえ感など「まさか食道癌?」というような心配な症状をお持ちの方。
- 「食道癌疑い」と診断され、より正確な診断をご希望の方。
- 「食道癌」と診断され、今後の治療に関しご不安をお持ちの方。
- 「食道癌再発」または「再発疑い」と診断され今後の治療に関しご不安をお持ちの方。
- これまでの食道癌治療が効かなくなり、今後の治療に関しご不安をお持ちの方。
参考文献:「臨床食道学」(小澤壯治・木下芳一編/南江堂 )
胃食道逆流症(GERD)
症状
もっとも一般的な症状は胸やけです。胸やけは「みぞおちのあたりが重くなる」、「苦い水が上がる」、「酸っぱい感じがする」などと表現されることもあります。そのほかに、「前かがみになると飲食したものが戻ってくる」、「食べてすぐ横になると戻ってくる」などとも表現する人もいます。
あるいは、胸やけ症状以外の症状を感じることもあり、「喉がイガイガする」、「就寝時や起床時に咳がでる」などといって、耳鼻咽喉科や内科(呼吸器科)にいって診察受けることもあります。しかし検査などをしても問題ないといわれたものの、症状が長い間とれないことでわかることもしばしばあります。
原因
名前の通り胃食道逆流症とは食べ物の通り道のうちで、おなかにある胃の内容物が胸のなかにある食道に戻ってしまうことでさまざまな症状を起こす疾患です。胃の内容物にはたべものを消化するために胃酸などの酵素が多く含まれています。これが食道粘膜を爛れさせてしまうことで痛みや出血などを引き起こします。
診断
症状のみでも見当はつきますが、胃内容が食道に戻っていることを確認する必要があります。このために食道の酸度(pH)を測定します。酸度(pH)を測定するには、pHセンサのついた細い管を鼻からいれます。短時間にはわからないことが多く、食事や体位によって大きく変化するため、24時間入れたまま日常生活をして頂き測定する「24時間食道インピーダンスpHモニタリング」を行う必要があります。ポータブルレコーダに記録し後日解析を行って結果をみます。 また、食道運動障害や下部食道括約筋(胃と食道の境界部分にある胃からの逆流を防止するための筋肉)の障害の有無を診断する食道内圧測定を併せて行います。当院では、食道内圧測定に、咽頭から胃まで連続して連続して食道内圧を測定できる高解像度食道内圧検査(high resolution manometry)を使用しています。


他には内視鏡検査や食道胃造影検査も行い、食道粘膜の障害や、食道胃の形態を確認します (図8,9)。
治療
原則は薬物治療ですが、以下の場合には手術を考慮いたします。
- プロトンポンプ阻害薬(PPI)、カリウムイオン競合型アシッドブロッカー(P-CAB)やH2受容体拮抗薬(H2RA)などの酸分泌抑制薬による内科的治療が有効でない症例
- 年齢、治療期間、医療費など諸事情により内科的治療に成功しても外科治療が望ましい症例
- 狭窄や高度の食道炎などを合併する症例
- 喘息、嗄声、咳嗽、胸痛、誤嚥などの非定型的な症状を有したり、pH検査で高度の逆流を証明しうる症例
手術は腹腔鏡下噴門形成術を行います。腹部には5mmから12mmの小さな穴を5箇所ほどあけて手術をします。傷が小さく、痛みも少ないため、術後の回復が早く、通常は術後4日目に退院が可能です。逆流症状は消失し、薬物の使用を中止したり大幅に減量できます。
アカラシア
症状
典型的な症状は、食べ物や飲み物がつかえて、嘔吐してしまうというものです。これが始終おこるため体重が増えずやせ型の体型になります。若年で発症すると、精神的な問題であるとか、周期性嘔吐症などといわれて全く異なる治療をうけてしまう場合もあります。
また食道の収縮が嚥下と無関係に強く起きることがあり胸痛を感じることがあります。中年を過ぎてからでは、狭心症や心筋梗塞などの心臓疾患と間違われることもあります。
原因
食道は正常の場合にものを飲み込むと、喉元にある上部食道括約筋(食道の入り口にある逆流を防ぐ筋肉)が開いて、胃に向かって協調しながら送り込むような収縮(蠕動運動)をします。最後には食道と胃の境にある下部食道括約筋(胃と食道の境界部分にある胃からの逆流を防止するための筋肉)がひらき、胃の中に落とした後に締まって逆流を防ぎます。 アカラシアという疾患では、ものを飲み込んでも食道が蠕動運動せず、また下部食道括約筋の開きが悪いため、いつまでも食道の中にたまってしまうようになります。これが溢れると嘔吐することになります。この動きを司っているのは迷走神経による信号伝達で、この障害が起きているとされています。しかしなぜ神経障害がおきるのか、どこで起きているかはまだ解明されていません。
診断
蠕動運動の不良と、下部食道括約筋の開きが悪いことをみて確定診断します。このために食道内圧検査を行います(図10)。当院では、食道内圧測定に、咽頭から胃まで連続して連続して食道内圧を測定できる高解像度食道内圧検査(high resolution manometry)を使用しています。食道内圧検査は鼻を通して細い管を食道の中に入れて、管の先端につけた圧センサで食道内部の圧を測定します。水などを飲み込んでもらいながら収縮による圧をみます。

図10. 食道内圧検査
他の検査には内視鏡検査や食道造影検査があります。これらによって食道に食べ物がたまって太くなっている様子(拡張度)や、下部食道括約筋が締まって開きにくい様子をみます(図11)。

治療
アカラシアの治療には、大きく分けて、1. 薬物療法、2. 内視鏡を用いた治療(バルーン拡張とPOEM)、3. 手術があります。
1:薬物療法
アカラシアは下部食道括約筋が閉じたままの状態であるため、下部食道括約筋の圧を下げる薬(カルシウム拮抗薬、亜硝酸製剤など)を用います。症状にあわせて使いますが、あまり大きな効果は期待できません。
2:内視鏡を用いた治療(バルーン拡張とPOEM )
内視鏡を用いて、閉じたままの下部食道括約筋を風船(バルーン)で広げる治療を行います。比較的症状の軽い患者さんに行い、繰り返し行うこともあります。また、最近では、POEM(内視鏡的筋層切開術)が行われています。これは内視鏡で食道の内側から厚くなった下部食道括約筋の切開を行うものです。バルーン拡張はPOEMなどの内視鏡的治療は、下部食道の筋肉を裂く、あるいは切開することで、通過障害を解除するものですが、通過がよくなると同時に胃液や胃の内容物の食道への逆流を生じる可能性があります。
3:手術
手術は、腹腔鏡下Heller筋層切開術とDor噴門形成術を行います。腹部には5mmから12mmの小さな穴を5箇所ほどあけて手術をします。傷が小さく、痛みも少ないため、術後の回復が早く、通常は術後4日目に退院が可能です。通過障害は劇的に改善いたします。手術は、厚くなった下部食道括約筋の切開と逆流防止手術を同時に行うことができるため、アカラシアと正確に診断できた場合、当院においては積極的に手術をおすすめしています。
食道粘膜下腫瘍
食道は粘膜層、粘膜固有層、粘膜筋板、粘膜下層、筋層、外膜からなり、その中には血管、リンパ管・リンパ組織、神経などが含まれます。食道癌は食道表面の粘膜から発生しますが、それ以外の層からできる腫瘍は粘膜下腫瘍といわれ、ほとんどが良性腫瘍です。頻度の多いものは平滑筋腫や血管腫です。症状を起こさないような場合は経過観察でよいのですが、腫瘍が大きくなり通過障害を起こしたり、悪性リンパ腫やGISTといわれる悪性腫瘍が疑われる場合には手術が必要となります。粘膜下腫瘍は表面から検査用の組織を採取することが容易でないため、診断が難しく、その診断・治療には経験を要します。また治療法についても、腫瘍のできた位置や大きさ、食道壁のどの層から発生したのかなどによって治療法は開胸手術、胸腔鏡下手術、内視鏡手術など大きく異なります。
健診で粘膜下腫瘍を指摘され、今後どのようにしたらよいかとご不安をお持ちの方は、遠慮無くお問い合わせください。
食道憩室
食道憩室とは、食道の壁がポケット状に外側にふくらんだものをいいます。食道憩室には、食道の蠕動運動の異常によって食道内圧が高まり、押し出されてふくらんだもの(ツェンカー憩室、横隔膜上憩室)と、食道周囲の組織の炎症や癒着が原因で引っ張られてできるもの(ロキタンスキー憩室)があります。ロキタンスキー憩室は炎症・癒着の原因になった疾患の特定、治療が必要です。ツェンカー憩室や横隔膜上憩室は健診で発見されることが多く、無症状の場合は特に治療の必要はありません。しかし、圧力がかかり続けることで次第に大きくなり、異物感、嚥下痛、嚥下困難、胸痛、出血、破裂の原因となることがあります。症状が強い場合や出血、穿孔が起こった場合は食道造影検査や食道内視鏡検査を行い、手術で憩室の切除・縫縮を行います。当院では、頸部小切開による憩室切除術、胸腔鏡下手術、腹腔鏡下手術を行っており、患者さんの病状に応じて適切に選択しております。
健診で憩室を指摘され、「この症状は憩室と関係あるのかな?」と気になることがありましたら、軽い症状でも遠慮無くご相談ください。
食道穿孔
食道穿孔は、その原因(特発性、異物誤嚥、医原性)、発症から診断までの時間、縦隔胸膜の穿破の有無などによって、その重症度が著しく異なってきます。つまり保存的治療で速やかに軽快するものから、緊急手術が必要であり重篤な縦隔炎や膿胸を併発して長期間の入院を余儀なくされたり、時には不幸な転帰をとることもある疾患です。
以下に特発性食道破裂と異物による食道穿孔について説明します。
(1)特発性食道破裂
特発性食道破裂(ブールハーヴェ症候群)は、特別な疾患がないのに嘔吐による急激な食道内圧の上昇によって健常な食道壁に全層にわたる損傷が起きる重篤な疾患です。自覚症状としては嘔吐直後の激烈な胸背部痛、上腹部痛、吐血、胸内苦悶、呼吸困難、ショック状態などですが、大量飲酒後や暴飲暴食後に発症する場合が多いです。食道X線造影検査、CT検査などで診断が確定されます。破裂の好発部位は下部食道左壁ですが、破裂が縦隔内に限局している場合と縦隔胸膜を穿破して胸腔内に達している場合があります。胸腔内に穿破した症例は縦隔内に限局している症例と異なり、縦隔膿瘍や膿胸、敗血症を併発することが多く、より重篤な病態となり適切な治療が行われないと死に至ることがあります。治療の原則は外科的治療です。すなわち緊急手術が必要であり、開胸のうえ破裂部を縫合閉鎖し、胸腔内を洗浄しドレナージを行います。しかし、破裂が小さく縦隔内にとどまっていて、流出物による汚染が軽度の場合は保存的治療が可能な場合もあります。発症後できるだけ早期に診断し、それぞれの病態に応じた治療法を選択することが重要です。
(2)異物誤嚥による食道裂孔
異物で食道穿孔を起こすものには、有鉤義歯、魚骨、PTP(Press through pack)包装薬剤などがあげられます。異物による直接的な損傷だけではなく、異物除去時に二次的に穿孔を起こす場合もあります。異物による穿孔部は他の原因に比べて小さいことが多く、また食道内に複数箇所の穿孔が生じている場合もあります。診断は胸部X線検査とCT検査を行い、異物の局在と食道穿孔の有無を確認します。続いて緊急内視鏡検査を施行し、異物を確認するとともに摘出を行います。この時、穿孔部をさらに損傷したり、新たな穿孔を作らないように注意しながら慎重に摘出します。一般的には保存的治療で軽快することが多いですが、内視鏡的な摘出が困難と判断した場合には、気管気管支や肺、大動脈などの損傷も危惧されることから外科的手術の適応となります。
胃癌
胃癌は日本人に最も多い「がん」のひとつです。ピロリ菌感染との関連が深く、我が国を含めた東アジア諸国に多くみられます。胃癌は胃の壁の最も内側に位置する粘膜より発生し、胃の外側へ向かって粘膜下層、固有筋層、漿膜下層、漿膜、さらには隣接する臓器へと浸潤します。粘膜および粘膜下層にとどまるものを早期癌、それよりも深い層へ浸潤したものを進行癌と呼びます。粘膜下層以下へ浸潤した場合、胃の壁の中の血流やリンパ流を介して胃の周囲のリンパ節や肝臓など異なる臓器へ転移することもあります。こういった癌の深さ(「深達度」と呼びます)や転移の状況により進行度(病期、ステージ)が決定されます。近年は検診の普及や診断技術の向上により、早期癌で発見される胃癌患者さんの割合が多くなりました。
治療は日本胃癌学会が作成した「胃癌治療ガイドライン」に沿った治療をご提案しています。早期胃癌の一部には内視鏡治療が行われる場合があります。根治切除が可能と考えられる胃癌で内視鏡治療の適応とならないものには手術が選択されます。手術はリンパ節郭清を伴う胃切除(または胃全摘)が行われますが、進行度、病変の部位、患者さんのお身体の状態に応じた適切な手術をご提案することが重要です。治療技術の進歩により、早期胃癌さらには進行胃癌の一部に対し、審美性に優れ侵襲の少ない腹腔鏡下手術が選択されています。進行した胃癌に対しては、手術のみならず化学療法(抗がん剤治療)等を組み合わせた集学的治療が主に選択されます。高度に進行した胃癌の手術においては拡大手術が選択されることもあります。2018年度に当科で施行された全胃癌根治手術のうち早期胃癌を中心に50.6%(44例/87例)の症例に腹腔鏡下手術が施行されていました。残念ながら根治的な治療が難しいと判断された高度に進行した胃癌では、化学療法(抗がん剤治療)を中心とした治療が選択されます。終末期の患者さんに対する緩和ケアにも対応しております。当科ではひとりひとりの患者さんにあった最適な治療をご提供できるよう全ての胃癌手術症例についてカンファレンスで話し合い治療方針を決定しています。
胃粘膜下腫瘍
胃粘膜下腫瘍とは、胃壁内に発生する腫瘍を指します。平滑筋腫や神経原性腫瘍といった良性腫瘍の他、GIST(消化管間葉系腫瘍)やNET(神経内分泌腫瘍)といった比較的稀な悪性腫瘍も含まれます。消化器内科と連携して術前検査を行い、手術が必要な悪性腫瘍と診断されたものを中心に手術を行っています。胃粘膜下腫瘍手術においても腹腔鏡手術を積極的に導入し、特にGISTにおいてはLECS(腹腔鏡内視鏡合同手術)を導入し臓器温存に努めています。
上部消化管穿孔
「穿孔」とは穴が開くことを意味し、上部消化管穿孔は一般に胃と十二指腸に穴が開いた状態を指します。胃や十二指腸が穿孔すると、そこから腹腔内へ消化液が漏れ出し急性汎発性腹膜炎を生じます。急性汎発性腹膜炎は激しい腹痛を伴う重篤な病態で、患者さんの多くは救急車で来院されます。症状が軽微で患者さんのお身体の状態が安定している場合には手術を回避できる場合(保存的治療)もありますが、多くは緊急手術が選択されます。術後には内視鏡検査で穿孔の原因を調べることも重要です。胃や十二指腸が穿孔する原因の多くは潰瘍ですが、胃穿孔の一部には胃癌が原因となっていることがあります。潰瘍の場合は原因となりうるピロリ菌感染を調べ、ピロリ菌感染例では除菌治療が勧められます。胃癌の場合はその進行度を調べ、速やかに胃癌治療へ移行する必要があります。

